Vaya por delante que creo que es positivo que se ponga negro sobre blanco una serie de objetivos estratégicos para el abordaje de una importante patología que, como la hepatitis C genera un importante impacto sanitario, social y económico. Por tanto, partiendo de esa premisa y del reconocimiento al esfuerzo que la sociedad, a través del Sistema Nacional de Salud (SNS) va a hacer al dedicar una importante suma de dinero, creo que es muy relevante poner encima de la mesa los peros que veo al Plan Estratégico Nacional para el Abordaje de la Hepatitis C presentado por el Ministro de Sanidad, Alfonso Alonso.
No voy a entrar a valorar, por razones obvias, el documento de Plan estratégico en su vertiente más científica y asistencial. Seguro que tiene todo el rigor que, con el conocimiento científico actual, ha sido posible incorporar. Por ello, me voy a detener en los aspectos más políticos y económicos.
Según anunció Alonso, en los próximos tres años el SNS va a dedicar a terapias frente a la hepatitis C crónica 727 millones de euros, o lo que es lo mismo, 242 millones al año, suponen un crecimiento del 20 por ciento con respecto a las cifras que se conocían hace unos meses y que se pactaron con los laboratorios respectivos. La financiación de Olysio aseguraba una inversión de 75 millones al año y la de Sovaldi vino acompañada de un techo de gasto de 125 millones de euros. Es decir, ya había comprometido el Gobierno una inversión de 200 millones al año. Y el número de beneficiarios era muchísimo menor, lo que hizo que hubiera múltiples protestas por parte de los colectivos sanitarios y de pacientes.
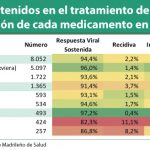
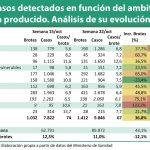
En este sentido, según el Ministerio de Sanidad la inversión vinculada para el nuevo Plan se ha calculado para un número de pacientes estimado en 51.964, con los datos aportados por las comunidades autónomas. Eso hace un promedio de 13.990 euros por paciente tratado y, en un elevadísimo porcentaje de casos, curado. El documento elaborado por el grupo de expertos establece que el tratamiento en casi todos los genotipos del virus debe ser doble terapia con antivirales de nueva generación (sofosbuvir más simeprevir, sofosbuvir más daclatasvir, sofosbuvir más ledipasvir, paritaprevir/ritonavir más dasabuvir y ombitasvir...) y todo ello con o sin ribavirina. Solo unos pocos casos, el 3,1 por ciento de los casos que hay en España con genotipo 2 podrían ser tratados con sofosbuvir y ribavirina. Por tanto, el coste promedio por cada uno de los tratamientos innovadores a administrar al paciente se situaría por debajo de los 7.000 euros. ¡Dónde quedan aquéllos 80.000 euros por tratamiento con Sovaldi de los que se hablaba hace no mucho! Pero es más, se va a pagar una cuantía muy inferior por estos tratamientos que curan que lo que hemos estado pagando hasta ahora por otros productos que no tenían esas tasas de curación. No me parece lógico. Por ello, me preocupa lo siguiente: ¿Han sido consensuadas con las compañías fabricantes de los medicamentos las cifras tanto económicas como de pacientes beneficiarios? Por que me parece muy extraño que acepten cobrar menos de un 10 por ciento de la petición inicial de precio o que rebajen aún más sus expectativas económicas a los pocos meses de haber alcanzado un acuerdo de financiación. Una bajada de precio de este calibre dista muy poco, en sus efectos, de la licencia obligatoria propuesta demagógicamente por el partido Podemos o por UPyD. Si no se ha consensuado con la industria, es probable que no se cumplan los objetivos terapéuticos del plan, al menos a los costes anunciados.
Y hablando de consensos... ¿ha consensuado el Ministerio de Sanidad con las comunidades autónomas de dónde van a salir los 242 millones de euros anuales? Porque parece claro que no va a haber financiación adicional. Y si no se pone orden lo que ocurrirá será que o bien cada una recortará de donde le dé la gana o, más probable aún, que simplemente no aplicarán los tratamientos de la hepatitis a todos los pacientes que lo requieran según el protocolo. Y eso sería el enésimo fracaso del Sistema Nacional de Salud y de la equidad de todos los españoles.
Por todo ello, a pesar del importante esfuerzo económico que se pretende hacer para salvar la vida de muchísimos pacientes, creo que el balance a medio y largo plazo puede no ser óptimo. Además, de los posibles incumplimiento del plan, veo un importante riesgo en que se desincentive la investigación en productos que curen enfermedades en favor de seguir con pequeñas innovaciones incrementales que busquen mantener, aunque mejorando la morbimortalidad, las enfermedades como crónicas. Estrategia que a la larga daría un mejor rendimiento económico a las compañías fabricantes. En el caso de la hepatitis C resulta asombroso que se vaya a pagar entre tres y cuatro veces menos por un tratamiento curativo que lo que se pagaba hasta ahora. ¿Que pasaría si se descubriera la cura definitiva del VIH/sida o del cáncer, el alzhéimer o cualquier otra enfermedad con elevado impacto sanitario, social y económico? Si ni siquiera a corto plazo la compañías que desarrollan el fármaco van a sacar beneficio económico importante, a lo mejor prefieren alargar la secuencia de mejoras incrementales. Y eso, con todas las tachas morales que se quisieran poner a la actuación de una compañía que lo hiciera, al final es un riesgo para todos ya que la industria farmacéutica busca legítimamente, como todas, ganar dinero.
Creo que no se ofrece a las compañías fabricantes un precio acorde a lo que sus productos aportan porque no se ha valorado suficientemente los beneficios y ahorros a medio y largo plazo que aporta a la sociedad la erradicación de la hepatitis C. Solo se ha mirado uno de los lados de la caja, la del gasto en Farmacia, pero no el gasto en pruebas médicas, trasplantes, muertes prematuras, otros tratamientos poco efectivos, etc. Gastos que a partir de ahora no serán necesarios. Por ello, hecho en falta que se hubieran aplicado criterios de economía de la salud, ya que incluso a los precios pedidos por las compañías parecían tener una buena relación de coste-efectividad.
Otro debate diferente es que esos precios se puedan o no pagar para el total de los pacientes que lo requieren. Entonces solo hay dos soluciones (o una combinación de ambas): O se introduce más dinero en el sistema para financiar la innovación o se prioriza el gasto existente para liberar recursos y dejar de usar los tratamientos con los que el beneficio sea menor, sea para la patología que sea. Se trata de coste-oportunidad. Pero se ha perdido la oportunidad de hacerlo bien con un caso que permitía ser mucho más imaginativo que tratar de obligar a las compañías a tirar sus precios. Veremos por dónde sale el tiro.












 César Hernández, director general de Cartera y Farmacia del Ministerio de Sanidad:
César Hernández, director general de Cartera y Farmacia del Ministerio de Sanidad:  Kilian Sánchez, secretario de Sanidad del PSOE y portavoz de la Comisión de Sanidad del Senado.:
Kilian Sánchez, secretario de Sanidad del PSOE y portavoz de la Comisión de Sanidad del Senado.:  Rocío Hernández, consejera de Salud de Andalucía:
Rocío Hernández, consejera de Salud de Andalucía:  Nicolás González Casares, eurodiputado de Socialistas & Demócratas (S&D - PSOE):
Nicolás González Casares, eurodiputado de Socialistas & Demócratas (S&D - PSOE):  Juan José Pedreño, consejero de Salud de Murcia:
Juan José Pedreño, consejero de Salud de Murcia: 