INTRODUCCIÓN
En España, el aumento de la esperanza de vida, las mejoras en salud pública y atención sanitaria, así como la adopción de determinados estilos de vida han condicionado que, en la actualidad, el patrón epidemiológico dominante esté representado por las enfermedades crónicas.
Según datos del Instituto Nacional de Estadística (INE), en el 1 de enero de 2011, había 8.092.853 personas mayores de 64 años, el 17,2% sobre el total de la población En 2009, este colectivo ya suponía el 16,6% de los pacientes asegurados por el Sistema Nacional de Salud (SNS) y contribuía al 77,1% del gasto en medicamentos y en productos sanitarios1, a la vez que originaba otros gastos sanitarios añadidos (ingresos hospitalarios, urgencias médicas, etc.).
Las tendencias demográficas actuales llevarían a una reducción progresiva del crecimiento poblacional en las próximas décadas y la población mayor de 64 años se duplicaría en 40 años, pasando a constituir el 31,9% de la población total de España en el año 20492. Esta misma tendencia está teniendo lugar en Europa y a nivel mundial.
Por otro lado, el medicamento representa la tecnología sanitaria más utilizada para tratar problemas de salud. En España, en 2013 el gasto público en medicamentos en Atención Primaria ascendió a 9.183 millones de euros, una inversión que requiere de métodos que aseguren un uso responsable, optimicen los resultados en salud obtenidos y garanticen el control de los problemas de salud tratados. Los fallos de efectividad y seguridad tienen costes tanto para la salud de los pacientes como económicos, originan ingresos hospitalarios o visitas a urgencias, visitas al médico y tratamientos farmacológicos adicionales con su coste correspondiente. Por tanto, la morbi-mortalidad relacionada con los medicamentos constituye un importante problema de salud pública que preocupa hoy día tanto a los profesionales sanitarios como a los gobiernos.
Los farmacéuticos, deben compartir con los médicos, otros profesionales de la salud, pacientes y las Autoridades Sanitarias, la misión de garantizar el uso seguro, efectivo y eficiente de los servicios, intervenciones sanitarias y medicamentos. El concepto de salud, en su sentido más amplio, implica la plena utilización de todos los recursos sanitarios, potenciando los equipos multidisciplinares de salud (práctica colaborativa) y, en particular, la coordinación médico-farmacéutico en lo relativo al incremento del beneficio terapéutico de los medicamentos.
1 Información disponible en http://www.ine.es
2 Proyección de la población de España a largo plazo. INE. 2012. Disponible en: http://www.ine.es
En este sentido, se cuenta con un servicio farmacéutico profesional específico enmarcado dentro de la Atención Farmacéutica, el Servicio de Seguimiento Farmacoterapéutico (SFT), que puede contribuir a la disminución de la morbi-mortalidad relacionada con el uso de medicamentos.
Foro de Atención Farmacéutica define este servicio como “el servicio profesional que tiene como objetivo la detección de problemas relacionados con medicamentos (PRM), para la prevención y resolución de resultados negativos asociados a la medicación (RNM). Este servicio implica un compromiso, y debe proveerse de forma continuada, sistematizada y documentada, en colaboración con el propio paciente y con los demás profesionales del sistema de salud, con el fin de alcanzar resultados concretos que mejoren la calidad de vida del paciente”.
El farmacéutico ha de implicarse no sólo en la prevención o resolución de los RNM, cuando éstos aparezcan, sino también en el abordaje integral de los problemas de salud del paciente, en el desarrollo de labores educativas, en la monitorización de los tratamientos y sus efectos y, en general, la realización de cualquier actividad que permita la optimización del cuidado de los problemas de salud y la obtención del mayor beneficio posible de la farmacoterapia que utiliza el paciente.
El SFT, por tanto, es una actividad clínica, para la que deberá utilizar y medir variables clínicas (síntomas, signos, eventos clínicos, mediciones metabólicas o fisiológicas) que permitan determinar si la farmacoterapia está siendo necesaria, efectiva y/o segura.
El presente documento recoge las recomendaciones necesarias para que la práctica del Servicio de Seguimiento Farmacoterapéutico pueda considerarse buena práctica profesional.
OBJETIVOS DEL SERVICIO DE SEGUIMIENTO FARMACOTERAPÉUTICO
Los objetivos del Servicio de Seguimiento Farmacoterapéutico son:
- a) Detectar los problemas relacionados con los medicamentos (PRM), para la prevención y resolución de resultados negativos asociados a la medicación (RNM).
- b) Maximizar la efectividad y seguridad de los tratamientos, minimizando los riesgos asociados al uso de los medicamentos con el fin de obtener resultados positivos en salud.
- c) Contribuir a la racionalización de los medicamentos, mejorando el proceso de uso de los mismos.
- d) Mejorar la calidad de vida de los pacientes.
- e) Registrar y documentar la intervención profesional.
PROCEDIMIENTO DEL SERVICIO DE SEGUIMIENTO FARMACOTERAPÉUTICO.
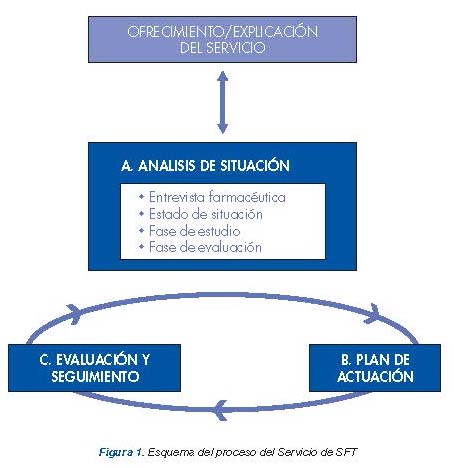
La práctica del Servicio de SFT consiste en un proceso cíclico, cuyo esquema básico se muestra en la Figura 1.
De forma global, el Servicio de Seguimiento Farmacoterapéutico tiende a centrase en 3 aspectos fundamentales:
Análisis de la situación. El farmacéutico analiza la situación del paciente en relación con sus problemas de salud y medicamentos mediante la elaboración de estados de situación y evaluación de la farmacoterapia.
Plan de actuación. El farmacéutico pone en marcha intervenciones conjuntamente con el paciente para: prevenir, resolver o mejorar los fallos de la farmacoterapia con el fin de alcanzar los objetivos planteados en el paciente.
Evaluación y Seguimiento. El farmacéutico, de acuerdo con el paciente, ha de comprobar periódicamente si se han alcanzado o no los objetivos planteados inicialmente.
De forma más detallada, el SFT contempla varias fases (etapas) que se describen a continuación:
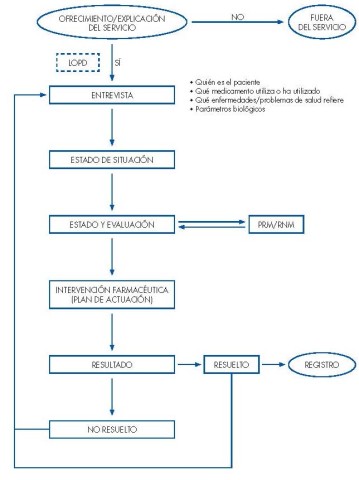
- Ofrecimiento del servicio: dado que el servicio no se encuentra generalizado y que es desconocido por la mayoría de los pacientes, en la práctica la demanda es baja. Por ello, es necesario que el farmacéutico ofrezca el servicio a los pacientes susceptibles de recibirlo explicándoles la prestación sanitaria que van a recibir: qué es, qué pretende y cuáles son sus principales características.
Pueden beneficiarse de este servicio todos aquellos pacientes que utilicen, al menos, un medicamento. Sin embargo hay grupos de pacientes que pueden obtener más beneficios, por ejemplo, pacientes con una enfermedad crónica concreta como diabetes mellitus, hipertensión arterial o problemas de salud mental, por citar algunos. También se puede ofrecer a grupos de pacientes con características concretas como, por ejemplo, los pacientes mayores (>64 años) y/o polimedicados, pacientes que emplean medicamentos con estrecho margen terapéutico, especial control médico o diagnóstico hospitalario.
- 2. Entrevista, para la toma de datos básicos: el farmacéutico ha de seguir una sistemática de trabajo que le permita contar con el conocimiento completo de una serie de datos personales y sanitarios relacionados con el paciente. Para ello el farmacéutico establecerá una secuencia de entrevistas personales, con el fin de generar una relación profesional centrada en la farmacoterapia y en los problemas de salud referidos por el paciente, para conseguir unos resultados óptimos y, en caso contrario, intervenir para corregir PRM o RNM detectados o en riesgo de aparición.
Una vez que el paciente decide participar en el servicio se le cita a una primera entrevista, pidiéndole que lleve una bolsa con todos los medicamentos que utiliza o tiene en casa (botiquín). Es importante insistir en que estén todos los medicamentos, incluidos aquellos productos que en ocasiones los pacientes no entienden como medicamento, tales como lociones o champús, productos de homeopatía, vitaminas, etc.
La primera entrevista suele durar alrededor de media hora con variaciones importantes dependiendo de la habilidad, destreza o experiencia del entrevistador y de la complejidad del paciente y su farmacoterapia. Obviamente esta primera entrevista es la más larga de todas las que se realizarán a lo largo de la provisión del Servicio de SFT (entrevistas sucesivas).
Al inicio de la entrevista el paciente deberá firmar un documento de consentimiento informado, en el que constata que:
- Conoce el servicio de SFT.
- Puede abandonar el servicio libremente cuando quiera.
- Facilitará toda la información relativa a sus tratamientos de forma actualizada, ordenada y veraz, informando inmediatamente al farmacéutico de cualquier cambio en su medicación y/o problemas de salud.
El farmacéutico firmará el mismo documento, a través del cual se compromete a:
- No hacer uso de los datos del paciente sin su consentimiento, según establece la Ley Orgánica de Protección de Datos10.
- Seguir los procedimientos y las normas de calidad establecidas para la realización del Servicio de SFT.
- Informar al médico de cualquier incidencia surgida en el proceso, que necesite su intervención.
Una vez firmada la autorización por el farmacéutico y por el paciente (o representante), se le entrega una copia de este documento, quedando otra en la farmacia.
Se recomienda que para la provisión del Servicio de SFT se disponga de una zona de atención personalizada (ZAP), separada de la zona de dispensación para así garantizar la confidencialidad de la entrevista y del paciente.
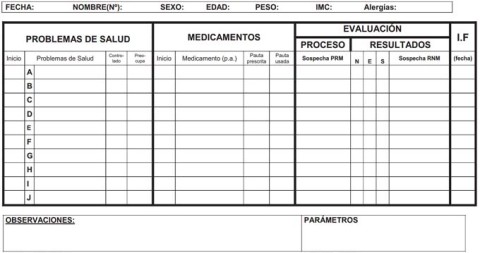
Los datos que el farmacéutico debe recabar en la entrevista inicial con el paciente deben incluir:
- Quién es el paciente: datos personales y sanitarios, antecedentes, situación fisiológica especial.
- Qué medicamentos utiliza o ha utilizado, verificando las siguientes preguntas:
- El nombre del medicamento (CN)
- Quién se lo ha prescrito
- La fecha de prescripción/dispensación
- La fecha de inicio del tratamiento
- La pauta prescrita y la utilizada por el paciente
- Tipo de tratamiento, esporádico o no, activo o no
- Conocimiento del tratamiento (indicación, etc.) y condiciones de conservación
- Adherencia al tratamiento
- Duración del tratamiento
- Qué enfermedades tiene diagnosticadas el paciente o problemas de salud que refiere, así como el grado de preocupación, conocimiento y control de los mismos.
- Parámetros biológicos (análisis, valores antropométricos, etc.).
- 3. Elaboración del estado de situación: con la información recabada en la entrevista inicial, el farmacéutico realizará el estado de situación del paciente en el que se relaciona cada medicamento con la enfermedad o problema de salud referido, teniendo en cuenta otros datos como los parámetros biológicos y observaciones que el farmacéutico crea conveniente remarcar (posibles alergias, IMC, etc.). El estado de situación es un documento que muestra, a modo de resumen, la relación de los problemas de salud y los medicamentos del paciente a una fecha determinada. Se trata pues de una herramienta que permite analizar una “foto del paciente” a una fecha concreta.
- 4. Fase de estudio: con el objetivo de profundizar en el conocimiento de los problemas de salud y de los medicamentos utilizados. Esta fase de estudio facilita la evaluación y la identificación de Problemas Relacionados con los medicamentos (PRM)3y Resultados Negativos asociados a la Medicación (RNM)4, o el riesgo de su aparición (cuando el farmacéutico identifica un PRM pero no se manifiesta ningún RNM se entiende que existe un riesgo de aparición de RNM).
A continuación se muestran en una tabla los aspectos sobre los cuales es necesario indagar durante la fase de estudio del SFT:
Tabla 1. Aspectos relacionados con la fase de estudio
| Necesidades de información | ¿Para qué? | ||
| Problemas de salud: definición, causas, indicadores de control del problema de salud, factores agravantes, criterios de derivación al médico, tratamiento (inicio, tratamiento de elección, alternativas). | Evaluar la farmacoterapia: necesidad, efectividad y seguridad. | Elaborar un plan de trabajo: apoyar las decisiones, conocer la forma de intervenir, trabajar con el equipo de salud. | Educar al paciente: aumentar el conocimient o, implicarlo en la toma de decisiones, desarrollar habilidades, modificar actitudes. |
| Medicamentos: indicación, acción farmacológica y mecanismo de acción, objetivo terapéutico, dosis, dosificación y pauta, normas de correcto uso y administración, efectos adversos, aspectos que puedan comprometer la efectividad y seguridad descritos previamente en la bibliografía disponible. | |||
Fuente: Sabater-Hernández D, Silva-Castro MM, Faus MJ. Método Dáder: Guía de Seguimiento Farmacoterapéutico.
3 PRM: aquellas situaciones que causan o pueden causar la aparición de un resultado negativo asociado al uso de medicamentos (RNM). Los PRM son elementos del proceso que suponen al usuario de medicamentos un mayor riesgo de sufrir un RNM. Guía Práctica para los Servicios de Atención Farmacéutica en la Farmacia Comunitaria. FORO AF-FC.
4 RNM: resultados negativos en la salud del paciente, no adecuados al objetivo de la farmacoterapia, asociados, o que pueden estar asociados a la utilización de medicamentos. Guía Práctica para los Servicios de Atención Farmacéutica en la Farmacia Comunitaria. FORO AF-FC.
Será necesario un apoyo bibliográfico con guías clínicas, bases de datos como Bot PLUS 2.0, libros de farmacología, fisiopatología, etc.
- 5. Fase de evaluación: en esta etapa se realiza la identificación, propiamente dicha, de los posibles PRM/RN
Clasificación de PRM:
- Administración errónea del medicamento
- Características personales
- Conservación inadecuada
- Contraindicación
- Dosis, pauta y/o duración no adecuada
- Duplicidad
- Errores en la prescripción/dispensación
- Incumplimiento
- Interacciones
- Medicamento no necesario
- Otros problemas de salud que afecten al tratamiento
- Probabilidad de efectos adversos
- Problema de salud insuficientemente tratado
- Otros
Clasificación de los RNM:
| NECESIDAD | Necesidad de medicamento (problema de salud no tratado) | El paciente sufre un problema de salud asociado a no recibir un medicamento que necesita. |
| No necesidad de medicamento (efecto de medicamento innecesario) | El paciente sufre un problema de salud asociado a recibir un medicamento que no necesita | |
| EFECTIVIDAD | Inefectividad no cuantitativa | El paciente sufre un problema de salud asociado a una inefectividad no cuantitativa de la medicación |
| Inefectividad cuantitativa | El paciente sufre un problema de salud asociado a una inefectividad cuantitativa de la medicación | |
| SEGURIDAD | Inseguridad no cuantitativa | El paciente sufre un problema de salud asociado a una inseguridad no cuantitativa de un medicamento |
| Inseguridad cuantitativa | El paciente sufre un problema de salud asociado a una inseguridad cuantitativa de un medicamento |
El farmacéutico definirá con el paciente qué es lo que le preocupa y se establecerá con él un plan de actuación (intervención farmacéutica). Es preciso recordar que no es el farmacéutico quien decide sobre qué problema actuar en primer lugar, sino que es fruto de una decisión compartida con el paciente de acuerdo con el “modelo de toma de decisiones compartidas”, en el que la decisión del paciente, y por tanto sus preocupaciones específicas, serán determinantes.
- 6. Intervención farmacéutica (plan de actuación): es aquella actuación cuyo objetivo es resolver un PRM/ RNM mediante la modificación de alguna característica del tratamiento, del paciente que lo utiliza, o de las condiciones de uso del medicament
La intervención farmacéutica puede realizase:
- Directamente con el paciente: en aquellas situaciones en que no es necesario modificar aspectos esenciales de la farmacoterapia. Es decir, sólo cuando se precisan cambios en el comportamiento del paciente, por ejemplo, en caso de no ser adherentes al tratamiento, o cuando no ha comprendido bien aspectos relacionados con el proceso de uso del medicamento (dosis, pauta, duración o conservación de los medicamentos).
- En colaboración con el médico (u otro profesional sanitario, si fuera el caso): cuando sea necesario modificar algún aspecto esencial de la farmacoterapia como podrían ser la adición o eliminación de medicamentos, la modificación de dosis o pautas posológicas, etc. En este caso, el médico o profesional sanitario correspondiente, debe tomar la decisión de analizar el beneficio- riesgo del tratamiento y realizar, por tanto, las modificaciones pertinentes. En estos casos, la comunicación puede hacerse mediante entrevista con el médico (vía telefónica o presencial) o por escrito (carta o correo electrónico).
Las posibles intervenciones propuestas por Foro AF son:
- Facilitar información (IPM)
- Ofrecer educación sanitaria
- Derivar al médico comunicando PRM/RNM
- Derivar al médico proponiendo cambios en el tratamiento
- Proponer otras modificaciones
- Notificar a farmacovigilancia de acuerdo a la legislación vigente (ver Procedimiento “Actividades de Farmacovigilancia y de prevención de la entrada de medicamentos falsificados en la cadena de suministro legal por parte del farmacéutico comunitario”).
- 7. Evaluación de los resultados de la intervención: en esta fase el farmacéutico evalúa la aceptación de la intervención farmacéutica propuesta por parte del destinatario, sea éste el paciente o el médic
También se evalúan los resultados en salud observados (en general resultados clínicos) aunque en ocasiones también se pueden evaluar resultados humanísticos como la satisfacción con el servicio o la calidad de vida percibida relacionada con la salud (CVRS).
- Registro: como toda práctica clínica, el SFT se debe realizar de forma documentada, siendo un aspecto determinante en el desarrollo de esta práctica asistencial. El farmacéutico debe contar con sistemas de documentación adecuados que permitan registrar esta actividad.
Como cualquier profesional que interviene en la actividad asistencial, el farmacéutico está obligado al cumplimiento de los deberes de información y de documentación clínica establecidos en la legislación y ha de cumplir con sus responsabilidades en el tratamiento de los datos de carácter personal del paciente.
Por otro lado, sólo registrando los diferentes indicadores de proceso y de resultado es posible demostrar la efectividad del servicio.
En este sentido, uno de los aspectos importantes a impulsar es el desarrollo de la historia farmacoterapéutica del paciente que forme parte de un historial clínico compartido.
Una vez finalizado el análisis del resultado de una intervención farmacéutica, el farmacéutico registrará el resultado de dicha intervención.
En entrevistas posteriores, elaborará un nuevo estado de situación y evaluará si los distintos problemas de salud siguen controlados o no (o han desaparecido) tras la resolución, o no, de los PRM/RNM.
Buenas Prácticas en Farmacia Comunitaria en España
CONSEJO GENERAL DE COLEGIOS OFICIRLES DE FARMACEUTICOS
DIAGRAMA DE FLUJO DEL SERVICIO DE SEGUIMIENTO FARMACOTERAPEUTICO
INFORMACIÓN
- Foro AF-FC. Guía Práctica para los Servicios de Atención Farmacéutica en la Farmacia Comunitaria. Consejo General de Colegios Oficiales de Farmacéuticos. 2010 [Internet – consultado el 24 de junio de 2014]. Disponible en: http://www.portalfarma.com/Inicio/atencionfarmaceutica/forofarmaciacomunitaria/Documents/ATFC_Guia%20FORO.pdf
- Gastelurrutia MA, Faus MJ. [letter to the editor] Different ways of practicing pharmaceutical care. Res Social Adm Pharm. 2009;5(1):1-2
- Grupo de Expertos de Foro de Atención Farmacéutica. Documento de Consenso. Consejo General de Colegios Oficiales de Farmacéuticos 2008. Madrid. ISBN 978- 84-691-1243-4
- Jefatura del Estado. Ley 29/2006, de 26 de julio, de garantías y uso racional de los medicamentos y productos sanitarios. BOE-A-2006-13554. [Internet – consultado el 24 de junio de 2014]. Disponible en: http://www.portalfarma.com/Profesionales/legislacion/recopilacion/Paginas/leygar antiasyusoraciona.aspx
- Jefatura del Estado. Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica. BOE-A-2002-22188. [Internet – consultado el 24 de junio de 2014]. Disponible en: http://www.portalfarma.com/Profesionales/legislacion/recopilacion/Paginas/leyaut onomiadelpaciente.aspx
- Jefatura del Estado. Ley Orgánica 15/1999, de 13 de Diciembre, de Protección de Datos de Carácter Personal. BOE-A-1999-23750. [Internet – consultado el 24 de junio de 2014]. Disponible en: http://www.portalfarma.com/Profesionales/legislacion/recopilacion/Paginas/prote ccion.aspx
- Ministerio de Justicia. Real Decreto 1720/2007, de 21 de diciembre, por el que se aprueba el Reglamento de desarrollo de la Ley Orgánica 15/1999, de 13 de diciembre, de protección de datos de carácter personal. BOE-A-2008-979. [Internet – consultado el 24 de junio de 2014]. Disponible en: http://www.portalfarma.com/Profesionales/legislacion/recopilacion/Paginas/prote ccion.aspx
- Ministerio de Sanidad, Servicios Sociales e Igualdad. Estrategia para el abordaje de la cronicidad en el Sistema Nacional de Salud. 2012. [Internet – consultado el 24 de junio de 2014]. Disponible en: http://www.msssi.gob.es/organizacion/sns/planCalidadSNS/pdf/ESTRATEGIA_AB ORDAJE_CRONICIDAD.pdf
- Rodríguez-Chamorro MA, García-Jiménez E, Rodríguez-Chamorro A, Pérez Merino EM, Martínez-Martínez F. Adaptación del estado de situación al documento de consenso en atención farmacéutica definido por FORO. Ars Pharm. 2011; 52(suppl 1): 35-39
- Sabater D, Silva M, Faus MJ. M. Método Dáder. Guía de Seguimiento Farmacoterapéutico. Grupo de Investigación en Atención Farmacéutica. Universidad de Granada. GIAF-UGR. Tercera edición, 2007
- Sabater-Hernández D, Silva-Castro MM, Faus MJ. Método Dáder: Guía de Seguimiento Farmacoterapéutico, Tercera Edición. Granada: GIAF-UGR, 2007.
- Varios autores. Documento de Buenas Prácticas en Farmacia Comunitaria en España. Consejo General de Colegios Oficiales de Farmacéuticos. 2013. [Internet – consultado el 24 de junio de 2014]. Disponible en: http://www.portalfarma.com/Profesionales/Buenas-practicas- profesionales/Paginas/Buenas-practicas-Farmacia-Comunitaria.aspx


















 César Hernández, director general de Cartera y Farmacia del Ministerio de Sanidad:
César Hernández, director general de Cartera y Farmacia del Ministerio de Sanidad:  Kilian Sánchez, secretario de Sanidad del PSOE y portavoz de la Comisión de Sanidad del Senado.:
Kilian Sánchez, secretario de Sanidad del PSOE y portavoz de la Comisión de Sanidad del Senado.:  Rocío Hernández, consejera de Salud de Andalucía:
Rocío Hernández, consejera de Salud de Andalucía:  Nicolás González Casares, eurodiputado de Socialistas & Demócratas (S&D - PSOE):
Nicolás González Casares, eurodiputado de Socialistas & Demócratas (S&D - PSOE):  Juan José Pedreño, consejero de Salud de Murcia:
Juan José Pedreño, consejero de Salud de Murcia: