 INDICE
INDICE
INTRODUCCIÓN
JUSTIFICACIÓN DE LA NECESIDAD DE ESTABLECER EL MARCO DE CA EN LA CAM
MODELO ACTUAL EN LA COMUNIDAD DE MADRID
Modelo de direcciones de continuidad asistencial: La figura del Director de Continuidad Asistencial
Coordinación de Direcciones de Continuidad Asistencial
Aspectos que facilitan o limitan el modelo.
MARCO CONCEPTUAL
Objetivos: General y Específicos
Líneas de acción
DESARROLLO DE LAS LÍNEAS DE ACCIÓN
Fomento y consolidación de la estructura organizativa
Desarrollo de rutas y procesos asistenciales integrados
Normalización de figuras de referencia inter ámbitos
Normalización y accesibilidad de la información asistencial
Adecuada gestión de las transiciones asistenciales y de la petición de pruebas diagnósticas
Desarrollo y fortalecimiento de la continuidad de cuidados de enfermería
Participación y soporte a planes estratégicos de la Comunidad de Madrid
Cooperación/Integración con el área social
HERRAMIENTAS DISPONIBLES PARA LA CONSECUCIÓN DE OBJETIVOS
INDICADORES
BENEFICIOS DEL MODELO: RESULTADOS
BIBLIOGRAFÍA
NORMATIVA
GRUPO DE TRABAJO
ANEXOS
- INTRODUCCIÓN:
Es una realidad en el ámbito sanitario que la conexión de la atención se hace cada vez más difícil cuando los pacientes reciben servicios de diferentes proveedores. Informes de políticas sanitarias de diferentes países instan a un esfuerzo concertado para evitar la fragmentación y mejorar la continuidad asistencial (CA), aunque los esfuerzos para describir el problema o formular soluciones se ven obstaculizados debido a las dificultades en la definición y medición del concepto de continuidad.
Este concepto se explicita en definiciones que han sido heterogéneas a lo largo del tiempo, englobando diferentes aspectos. Parece existir un consenso claro en la necesidad de la presencia de dos atributos: inclusión de la experiencia del paciente y atención continua en el tiempo (continuidad longitudinal). Ambos elementos deben estar presentes para que exista continuidad, pero su sola presencia no asegura la misma.
Bajo esta premisa y siguiendo la definición de Reid et al, se entiende la continuidad asistencial como el grado de unión de las experiencias en la atención que percibe el paciente a lo largo del tiempo, de manera que éstas sean coherentes con sus necesidades médicas y contexto personal. La coordinación se explicaría como el modelo de trabajo profesional que permite acciones organizadas en la atención al paciente evitando duplicidades y favoreciendo la fluidez en la atención, llegando a su máximo grado cuando esta coordinación se incardina además con otros ámbitos de atención como el social, hablándose en este caso de integración.
La atención a la población dentro del modelo sanitario vigente (prevención y promoción, asistencia en la enfermedad y rehabilitación) requiere que la organización del sistema asegure la continuidad asistencial y de cuidados entre los distintos ámbitos asistenciales: desde un abordaje efectivo en Atención Primaria por el médico de familia, pediatra o enfermera hasta la atención urgente o la asistencia especializada en hospitales, ya sea en hospitales de agudos, como de media estancia, de apoyo , centros monográficos o la intervención de servicios de apoyo en el ámbito social cuando el proceso así lo requiera.
De esta forma el objetivo sería establecer acciones que refuercen el vínculo, relación y compromiso entre la Atención Especializada (AE), la Atención Primaria (AP) y el entorno social en pacientes institucionalizados (en el ámbito comunitario con complejidad determinada por el riesgo social o en el ámbito de la educación en población susceptible infantil), que permitan una atención sanitaria continuada de los pacientes de la Comunidad de Madrid (CM). La resolución coordinada entre AP y AE de los procesos asistenciales, sin olvidar el abordaje de la continuidad de atención intrahospitalaria e interhospitalaria (especialmente en hospitales que por su complejidad clínica, tecnológica o tamaño pueden llevar a una atención fragmentada y redundante del paciente), llevará a mejorar la asistencia prestada desde la doble visión de efectividad y eficiencia, promoviendo la calidad de la asistencia, la seguridad en la atención y, por tanto, la satisfacción de usuarios y profesionales.
Este esfuerzo en la definición de estrategias para la mejora de la continuidad asistencial es especialmente relevante en los entornos definidos como “socio sanitarios” que obliga a la coordinación de los servicios sanitarios y sociales: tanto en hospitales de agudos, hospitales de media estancia o centros de procesos crónicos, como con los centros de salud y los servicios sociales (locales y regionales). El Libro blanco de la coordinación sociosanitaria en España, publicado por el Ministerio de Sanidad, Política Social e Igualdad en diciembre 2011, en sus conclusiones finales afirma que para poder hacer efectiva la coordinación sociosanitaria deben existir documentos técnicos de consenso, se han de elaborar normas reguladoras y estructuras de gobierno que la favorezcan, así como programas asistenciales y recursos que den respuesta a las demandas emergentes.
Independientemente de los sistemas y de las múltiples definiciones que en cada ámbito se puedan establecer, existe una preocupación nacional e internacional por evitar la fragmentación de la asistencia sanitaria durante la enfermedad, y se tiende a evaluar cada vez más la experiencia de continuidad desde el punto de vista del paciente. Para el paciente es fundamental identificar un profesional de referencia que coordine su atención durante el tiempo que dure el proceso, y si intervienen diferentes servicios que su participación sea lo más coordinada y sinérgica posible.
La atención en áreas como la salud mental o los cuidados paliativos incluidas en la visión de relación entre AP y AE y el ámbito social, no se desglosa de forma específica en las estrategia de continuidad asistencial, quedando bajo las acciones generales de coordinación junto con sus oficinas regionales, en las que se debe prestar especial atención al perfil y características de los pacientes atendidos.
1.1 EXPERIENCIAS EN EL ÁMBITO NACIONAL:
La continuidad es una necesidad que surge en un sistema sanitario que tiene que asegurar la calidad y seguridad en la atención y que hace frente al envejecimiento de la población y a la mayor prevalencia de enfermedades crónicas. En el año 2002 en Andalucía se editó el
“Proceso de Atención al Paciente Pluripatológico” que intentaba dar respuesta de forma novedosa a una realidad de pacientes que exigía una atención integral y coordinada entre AP y AE. Diferentes experiencias han sido desarrolladas desde otras Comunidades Autónomas: en el País Vasco la puesta en marcha de Organizaciones Sanitarias Integradas (OSI), siendo la primera la de Bidasoa en la que se creó una Unidad de Continuidad Asistencial. El Servicio Catalán de Salud ha promocionado también la creación de Organizaciones Sanitarias Integradas, constituidas por la alianza de proveedores de un mismo territorio mediante la asignación presupuestaria per cápita para mejorar la equidad y la eficiencia (favoreciendo la gestión coordinada de los servicios y la continuidad en la asistencia) del sistema sanitario. Las organizaciones sanitarias integradas, constituyen una red de organizaciones que ofrecen una atención coordinada a una población determinada y se responsabilizan de los costes y los resultados de salud de la población. Estas estrategias de gestión integrada que pueden facilitar la continuidad de la atención se han extendido también en Castilla la Mancha, Castilla León, Galicia, la Comunidad Valenciana, La Rioja, Navarra y Cantabria.
En la Comunidad de Madrid modulado por la creación del Área Única de Salud y la normativa de Libre Elección, a partir del año 2010 se desarrolla un modelo específico de gestión de la continuidad asistencial con la definición de las funciones y nombramiento de los Directores de Continuidad Asistencial, y una referencia de coordinación para todo el Servicio Madrileño de Salud (Coordinación de Direcciones de Continuidad Asistencial).
1.2 EXPERIENCIAS EN EL ÁMBITO INTERNACIONAL:
El enfoque de la continuidad en otros países europeos se vincula en función de cómo se articulen los niveles de atención primaria y especializada. Países como Portugal, Finlandia, Noruega, Holanda, Dinamarca, Irlanda, o el Reino Unido, que al igual que España plantean la Atención Primaria como la base que sustenta el sistema sanitario y como el eje integrador de los procesos asistenciales, la AP asume el papel de puerta de entrada y filtro del sistema: en este ámbito se centralizan las historias de los pacientes y es el lugar a partir del cual se integran los servicios, asumiendo el profesional de este ámbito asistencial la función de gestor de casos. En otros países que no basan su sistema sanitario en la Atención Primaria como EEUU, Alemania, Bélgica o Francia, el acceso a servicios especializados no está restringido. Los pacientes pueden acudir al médico que quieren y donde quieren. De esta forma y según el contexto, existen diferentes enfoques de continuidad centradas en ámbitos como es la atención primaria, la salud mental, los cuidados de enfermería o los orientados a determinados procesos asistenciales.
De forma estratégica existen diferentes iniciativas regionales europeas que tiene como objetivo la evolución hacia modelos de atención integrada. Estas iniciativas aparecen marcadas por la orientación de los modelos de atención a la cronicidad (Europa 2020). También la OMS/Europa emprende y revisa acciones regionales en relación a la atención integrada: Coordinated/Integrated Health Services Delivery (CIHSD) que parten de la realización de un mapa de iniciativas, estimulando los cambios que surgen desde la base (autoridad de los profesionales en el proceso de cambio). Una primera aproximación refleja que todas las regiones tienen algún tipo de política relacionada con los cuidados integrados. Destacan las experiencias en los Países Bajos y algunas del Reino Unido donde existen 14 proyectos pioneros en diferentes partes del país, la mayoría centrados en el cuidado de mayores y que contemplan un cambio presupuestario sumando la asignación destinada al cuidado social. En South Karelia (Finlandia) sobre la base de un proyecto europeo, se desarrolla un modelo en que se integra la AP/AE/servicios sociales y cuidados a la tercera edad, con un único proveedor y apoyo de tecnología y dispositivos móviles.
Es relevante la visión y orientación desde las premisas de que no hay un único modelo de gestión para facilitar la continuidad asistencial, que es imprescindible el cambio de cultura de las organizaciones, y que se trata de trasformaciones a largo plazo con un necesario entorno de apoyo y posicionamiento desde el ámbito de las políticas sanitarias.
Este documento aborda las estrategias básicas para la gestión del cambio, que lleven a la integración asistencial y promuevan la continuidad asistencial, estableciendo acciones concretas con una visión de resultados a medio plazo.
La consecución de la continuidad asistencial y la atención integrada es un fin en sí mismo, y puede ser alcanzada por diferentes modelos de gestión adaptados al ámbito de aplicación y a los recursos existentes.
Se asume como visión el que los pacientes de la Comunidad de Madrid reciban y perciban los servicios sanitarios que necesitan sin solución de continuidad, mediante una atención continua e integrada, en la que los profesionales de los diferentes niveles y ámbitos trabajan de forma coordinada adecuando los recursos a la necesidad de la gestión del caso.
- JUSTIFICACIÓN DE LA NECESIDAD DE ESTABLECER EL MARCO DE CONTINUIDAD ASISTENCIAL EN LA CM:
Desde las primeras referencias sobre continuidad asistencial incluidas en diferentes marcos normativos (RD de 1984 sobre estructuras básicas de salud), se han sucedido iniciativas y esfuerzos para conseguir estructuras estables de coordinación con algunas experiencias de éxito, que no se extrapolaban a toda la CM y que frecuentemente dependían del interés y voluntarismo de determinados profesionales.
La Ley General de Sanidad de 1986 en el artículo 65.3 indica que deben fijarse las medidas adecuadas para garantizar la interrelación entre los niveles asistenciales en cada área de salud. En los años posteriores se emprenden distintas iniciativas encaminadas a potenciar un modelo asistencial único estructurado en dos niveles complementarios entre sí, como el plan de agilización de consultas externas en 1997, el catálogo básico de pruebas diagnósticas y la creación de protocolos entre niveles. La creación también en 1997 de las Comisiones Paritarias dio cierto impulso a la coordinación con un carácter vinculante de las decisiones adoptadas sin encontrar durabilidad posterior. Se recogen también otras experiencias como la creación en 2005 de una figura finalistas en Continuidad Asistencial ligada a una Gerencia de Atención Primaria (Área 11 de Atención Primaria con una Subdirección de continuidad asistencial). De esta forma y con diferentes modelos y vías, entre AP y los hospitales de referencia se ha trabajado en los últimos 20 años de forma conjunta en diferentes proyectos, protocolos o acuerdos de derivación de pacientes a diferentes especialidades, sin conseguir un modelo estable de trabajo con resultados y estructuras para la continuidad En la actualidad persisten importantes áreas de mejora en diferentes aspectos que originan problemas en la atención y percepción del paciente (descoordinación y demora en la atención) y en la percepción de continuidad de los profesionales de los diferentes ámbitos (prescripciones, falta de acuerdo en citas/ pruebas/derivaciones /tratamientos…).
A este histórico en iniciativas se suma además la extensión y diferente provisión de servicios hospitalarios en la Comunidad de Madrid: hospitales de gestión tradicional procedentes de la Seguridad Social, hospitales de gestión tradicional procedentes de la antigua Diputación de Madrid, fundaciones pionera en nuevas formas de gestión, hospitales concesionados, jóvenes hospitales con participación público privada, hospital privado con conciertos singulares desde hace más de treinta años, hospitales de apoyo y un hospital de la administración del estado de reciente incorporación. En esta variabilidad el disponer de unas funciones de continuidad asistencial homogénea y compartida supone un éxito.
Los decretos del Área única y libre elección de la CM en el 2010, marcan un escenario en el que se hace imprescindible impulsar el establecimiento de una cultura de trabajo conjunto y organizado entre los diferentes ámbitos asistenciales, en la que todos los servicios y categorías profesionales estén implicados, buscando como objetivo final la atención sanitaria bajo una perspectiva integradora y con el paciente como prioridad única en un modelo social que de forma progresiva demanda un modo de atención satisfactorio y con resultados, en el que también se tenga en cuenta la perspectiva del ciudadano y aprovechando la experiencia exitosa de dos modelos existentes en la CM de coordinación interniveles. La continuidad asistencial se entiende como un elemento esencial, que añade valor a la asistencia sanitaria prestada en la CM y como un elemento de garantía de una asistencia de calidad. De esta forma el Servicio Madrileño de Salud apuesta por el impulso y estructuración de un marco de continuidad asistencial que aplica como una forma de innovación sanitaria, entendida esta como la puesta en marcha de un nuevo modelo organizativo y de trabajo, que mejore la actividad cotidiana y la atención del paciente, diseñado de forma que sea fácilmente asumido por quienes participa en él.
Los diferentes escenarios de aplicación del modelo, hacen necesario establecer la consecución de la continuidad asistencial, como un proceso de mejora continuo, en que cada hospital/dirección asistencial de Atención Primaria, detecte el punto de partida y las acciones necesarias para avanzar y conseguir la mejor atención del paciente (Circulo PDCA: planificar/hacer/verificar/actuar). Los contratos programas de AE y AP se arbitran como la base conceptual de hitos a conseguir.







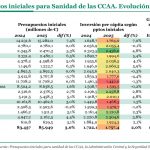









 César Hernández, director general de Cartera y Farmacia del Ministerio de Sanidad:
César Hernández, director general de Cartera y Farmacia del Ministerio de Sanidad:  Kilian Sánchez, secretario de Sanidad del PSOE y portavoz de la Comisión de Sanidad del Senado.:
Kilian Sánchez, secretario de Sanidad del PSOE y portavoz de la Comisión de Sanidad del Senado.:  Rocío Hernández, consejera de Salud de Andalucía:
Rocío Hernández, consejera de Salud de Andalucía:  Nicolás González Casares, eurodiputado de Socialistas & Demócratas (S&D - PSOE):
Nicolás González Casares, eurodiputado de Socialistas & Demócratas (S&D - PSOE):  Juan José Pedreño, consejero de Salud de Murcia:
Juan José Pedreño, consejero de Salud de Murcia: 